この記事では、循環障害について解説していく。
充血
充血とは「動脈血が増加した状態」を指す(つまり、血液が流入する血管が拡張する)。
充血の特徴は「発赤・温度上昇(熱感)・腫脹」である。
※ちなみに「炎症四徴」は、発赤・熱感・腫脹・疼痛である。
充血は以下に分類される。
- 機能性充血
- 麻痺性充血
- 血管運動性充血
以降は、これら充血に関して深堀り解説していく。
機能性充血
機能性充血としては、食後の胃腸・運動時の筋肉・勃起が挙げれる。
勃起は、陰部神経(体性神経)⇒骨盤神経(副交感神経)⇒海綿体内でNO(一酸化窒素)産生⇒血管拡張・血液流入によって生じる。
骨盤神経は副交感神経ため、リラックス時に勃起する(射精時は交感神経優位)。
交感神経の受容体にはα・βが存在する(アドレナリン受容体で、ノルアドレナリンを受容する)。
各受容体の特徴は以下の通り。
- α受容体⇒体表の細動脈収縮
- β受容体⇒骨格筋では血管拡張・気管支拡張(筋血管は「交感神経=収縮」ではない)。
上記の様に、部位により血管に収縮or弛緩と逆の作用をもたらす。
これにより「運動をする際(交感神経の興奮により)、体表の細血管は収縮しつつ、骨格筋の血管は拡張させる」ということが可能となる
筋麻痺性充血
筋麻痺性充血は、例えば皮膚摩擦・温熱で生じる。
とくに「皮膚摩擦による充血」は徒手的に起こせるため、セラピストも利用可能な反応である。
血管運動神経性充血
血管運動神経性充血は以下の2つに分類される。
- 血管拡張神経興奮
- 血管収縮神経麻痺
うっ血
うっ血とは「静脈からの血流が、心臓に戻れない状態」を指す。
特徴的なうっ血として以下が挙げられる。
- 肺うっ血
- 大循環系のうっ血
- 門脈領域のうっ血
肺うっ血
肺うっ血は「肺静脈からの血流が心臓に戻れない状態」を指す。
肺うっ血の特徴としては以下などが挙げられる。
- 左心不全(心筋梗塞による心拍出量低下などで生じる)
- 肺水腫
- 僧帽弁膜狭窄
肺うっ血は、左心不全をイメージすると理解しやすい。
左心房(肺静脈の血液が心臓に入る場所)の機能不全で、血液が心臓に入れない。
すると、肺静脈の血液が滞り、肺がうっ血する。
(肺に炎症が起こる)肺炎は、肺水腫につながるイメージがある。
確かに「重度な肺炎」であれば肺水腫が起こるのだが、一方で左心不全も肺水腫を起こす疾患として有名なので覚えておこう(左心不全⇒肺うっ血(肺から心臓への血流が滞る)⇒肺水腫)。
肺水腫の原因には大きく分けて二種類があります。一つは心臓に原因がある場合で、何らかの原因で心臓の左心室から全身へ血液を送り出す力が低下し血液が肺に過剰に貯留する状態で、これを心原性肺水腫と呼びます。もう一つは心臓以外の原因で生じるため非心原性肺水腫と呼ばれます。このタイプは肺毛細血管の壁が病的変化により液体成分が滲み出しやすくなって生じるもので、中でも急性呼吸窮迫症候群といわれるものは死亡率も高い疾患です。非心原性肺水腫は重症肺炎、敗血症、重症外傷など様々な疾患に引き続いて生じます。
大循環系のうっ血
大動脈系のうっ血は「(上下の)大静脈からの血流が心臓に戻れない状態」を指す。
大動脈系のうっ血の特徴としては以下などが挙げられる。
- 末梢の浮腫
- 肝腫大
- 右心不全(ただし、右心不全が単独で起きることは少なく、左心不全の結果起きる)
大循環系のうっ血は、右心不全をイメージすると理解しやすい。
右心房(大静脈の血液が心臓に入る場所)の機能不全で、血液が心臓に入れない。
すると、大静脈の血液が滞り、全身がうっ血する(特に末梢ほどうっ血しやすい)。
肝腫大について
前述したように、大循環のうっ血で肝腫大が生じる。
これは「肝臓⇒大静脈⇒心臓(右心房)」へと繋がっているので、大静脈から心臓への血流が滞ることで、肝臓が腫れてしまうということ。
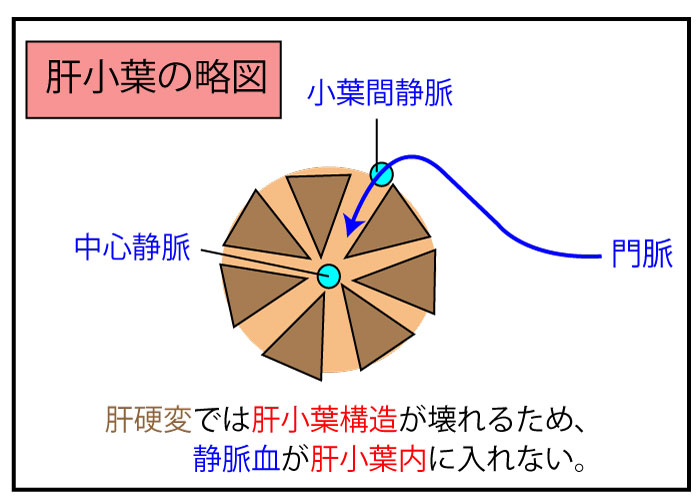
ちなみに、同じく肝臓と繋がっている静脈である「門脈」である。
門脈は(大静脈と同じく)静脈であるが、肝臓から(出ていくのではなく)入っていく。門脈は入るので動脈をイメージしてしまいがちだが静脈な点に注意!
経路としては「門脈(静脈)⇒肝臓⇒大静脈⇒心臓(右心房)」となる。
この点は、整理しておくこと。
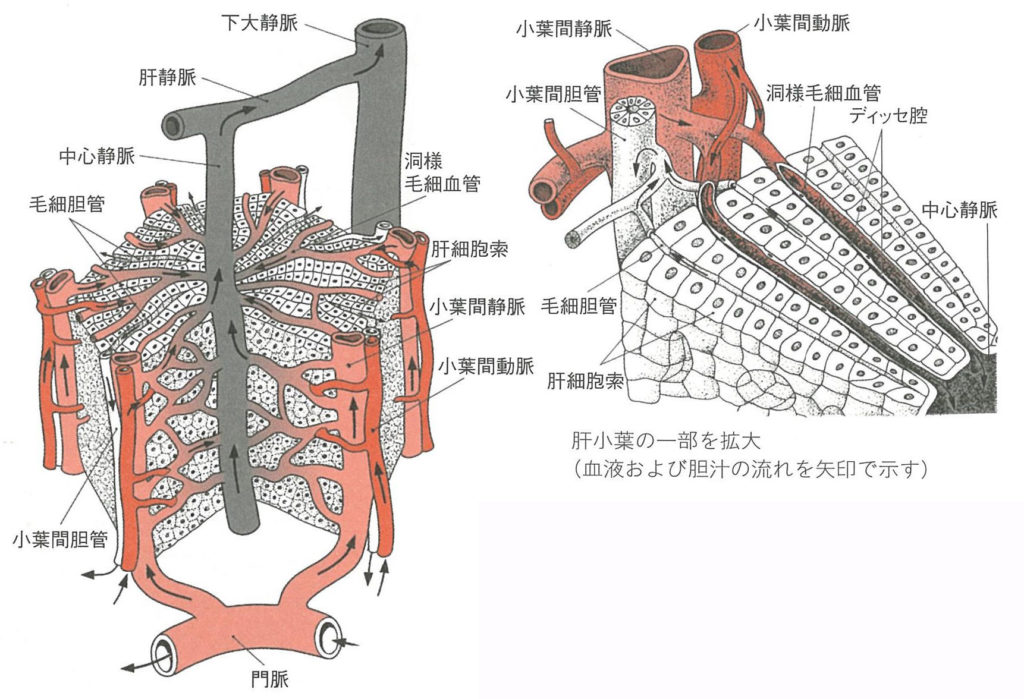
門脈領域のうっ血
門脈領域のうっ血とは「消化管・腹腔内臓からの血流が肝臓へ入るための血管」を指す。
肝臓の機能
肝臓の機能は以下の通り。
- エネルギー代謝の中心⇒グリコーゲンの貯蔵・糖新生・脂質合成
- タンパク質の合成⇒「アルブミン」や「血液凝固因子」を生成
- 胆汁色素の合成⇒ビリルビンの代謝
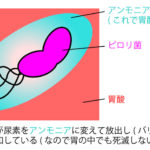
- 解毒⇒アンモニアを尿素へ変換・「ステロイドホルモン」や「薬物」の代謝
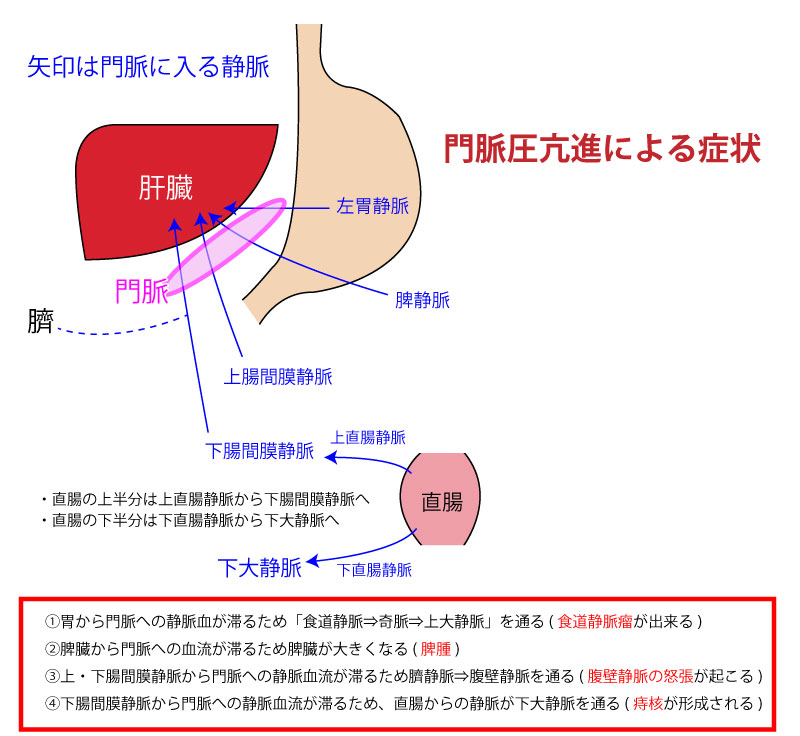
門脈圧の亢進状態
門脈圧亢進は以下により生じる。
※『東洋療法学校協会編教科書解剖学第2版』より画像引用
門脈圧亢進症状
門脈圧亢進症状としては以下などが挙げられる。
- 脾腫(血小板減少・貧血)
- 食道静脈瘤
- 腹壁静脈の怒張(=メズサの頭)
- 痔瘻
脾腫(⇒血小板減少・貧血)
脾臓から門脈への静脈血が滞るため、脾臓が腫れる。
ビリルビンが肝臓へ送れなくなるので、黄疸の原因となる。
※つまり黄疸は「肝硬変(肝機能低下)に」と「門脈圧亢進」が原因と言える。
食道静脈瘤
胃から門脈への静脈血流が滞るため、胃の血液は「食道静脈⇒奇静脈⇒上大静脈のルート」で心臓ヘ戻ろうとする。すると食道静脈瘤が形成されてしまう(静脈瘤が形成されやすいポイントが食道中部にある)。
静脈瘤は破裂・出血しやすい。また、肝臓で血液凝固因子が作れないため出血傾向となっているため、出血すると大変!。
腹壁静脈の怒張(=メズサの頭)
上・下腸間膜静脈から門脈への静脈血流が滞るため「臍静脈の血流が増大し⇒臍から腹壁静脈のルート」で心臓へ戻ろうとする。すると腹壁静脈が怒張(血管がウネウネして浮き出る)により、まるでメズサの頭のように見える。
痔核
痔核(じかく)とは「血行障害などにより生じる肛門部の腫れ」を指す。
下腸管膜静脈から門脈への静脈血流が滞るため、直腸からの静脈が「(下腸間膜静脈ではなく)下大静脈のルート(直腸の下半分の静脈血が通るルート)」を通って心臓へ戻ろうとする。すると痔核が形成される。
痔核は切れて出血しやすい。
肝硬変の症状
肝硬変症状としては以下などが挙げられる。
- 低アルブミン血症(タンパクの合成ができないから)⇒膠質浸透圧低下により浮腫・腹水
- 血液凝固障害(血液凝固因子を生成できないから)
- 黄疸(ビリルビンが代謝できないから)
- 高アンモニア血症(尿素へ変換できないから)⇒肝性脳症(タンパク質からは必ずアンモニアが生成される。そしてアンモニアを処理できなければあっと言う間に脳がヤラれる)。
- エストロゲンの分解低下(ステロイドホルモン代謝ができなくなる代償)⇒くも状血管腫・手掌紅班・女性乳房
上記は、前述した「肝臓の機能」とセットで覚えれば良い。
虚血(=貧血)
虚血とは「流入動脈血が減少すること」を指し、蒼白・温度低下が生じ、最終的には壊死に至る。
貧血とは「血中ヘモグロビンが低下すること」を指す(ヘマクトリットの低下を指す)。
数値としては以下を指す。
- 女性 ⇒12~15g/dl
- 男性 ⇒13~16g/dl
- 異常値⇒10g/dl以下
虚血の分類
虚血は「神経性」「閉塞性」「圧迫性」に分類される。
神経性
神経性虚血は「血管収縮神経の興奮」によって生じ、以下などが挙げられる。
- レイノー現象⇒振動によって虚血となる現象を指す。
- 異型狭心症 ⇒夜間など安静時に生じるのが特徴(狭心症は、通常活動時に起こるものが多い)
閉塞性
閉塞性虚血は、以下などで動脈が閉塞することで生じる。
- 動脈硬化(狭心症・心筋梗塞・脳梗塞のベースとなる疾患)
- 狭心症
- 心筋梗塞
- 脳梗塞
- バージャー病⇒動脈の壊死で閉塞が起こる(つまり、他と異なり動脈硬化無しでも起こる)。男性に多い疾患。
圧迫性
圧迫性虚血は、腫瘍や動脈瘤で動脈が閉塞することで生じる。
虚血性心疾患と虚血性脳血管障害
以降は虚血の代表例である「虚血性心疾患」と「虚血性脳血管障害」について記載していく。
虚血性心疾患
虚血性心疾患としては以下などが挙げられる。
労作時狭心症
冠状動脈の狭窄によって生じる。
労作時にβアドレナリンが増加⇒血流増大。しかし、(冠状動脈の閉塞により)心臓に供給される血液は不足し、胸痛が生じる。
不安定狭心症
冠状動脈の狭窄によって生じる。
不安定性狭心症は「切迫梗塞」とも呼ばれる。
安定狭心症とは、労作時狭心症がさらに重篤化した状態。心筋梗塞へ繋がる可能性があるため、バイパス手術の適応になることも。
異型狭心症
冠動脈の攣縮(れんしゅく)によって生じる。
虚血性脳血管障害
虚血性脳血管障害としては「脳梗塞(原因は血管・細動脈の硬化・梗塞)」が挙げられる。
脳梗塞に至る前にTIA(一過性脳虚血発作)が起こる。
出血
出血の定義は「赤血球が血管内に出ること」である。
白血球遊走:
白血球のみが血管に出ることは(出血とは呼ばず)「白血球遊走」と呼ばれる。
白血球は血管内に比較的自由に出ることが出来きる。炎症が生じた際などは、白血球遊走により患部へ白血球が集まる。
※「赤血球と一緒に白血球が血管外に出るケース」は出血と呼ぶ。
※血漿は炎症部位で滲出する。
出血の分類
出血は以下に分類される。
- 破綻性出血⇒血管の破裂により出血すること
- 漏出性出血⇒血管壁の異常(これにより赤血球が漏れ出る)
出血の原因
漏出性出血(赤血球が漏れ出る出血)の原因は「血管性」「血小板減少性」「血液凝固因子欠乏・異常」に分類される(どれに該当するか整理しておくこと!)。
フィブリンネットとは:
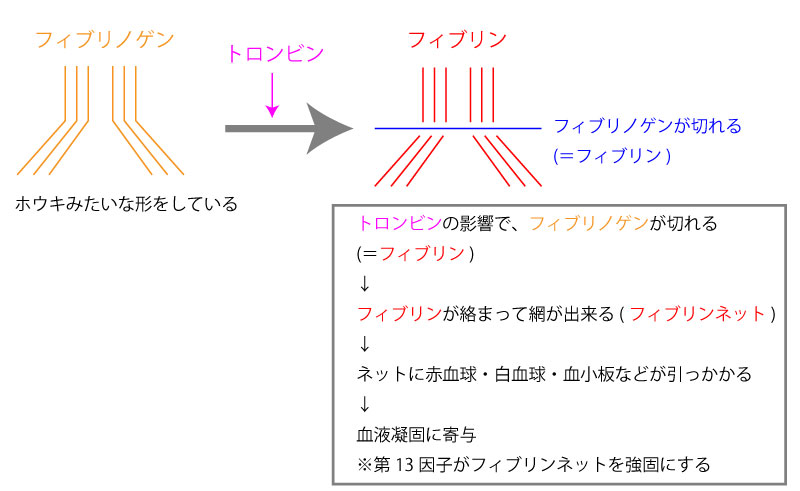
血管性
- 壊血病(ビタミンC不足⇒コラーゲン合成↓⇒血管がもろくなる)
- 血管性紫斑病
- 酸欠
- 細胞毒素(ベロ毒などが血管を壊して出血する)
血小板減少性
- 白血病(骨髄が白血病細胞ばかりになることで生じる)
- 血小板減少性紫斑病
- アスピリン投与中(血小板機能低下)
- 血小板無力症(血小板機能低下)
- 肝硬変でも血小板は減少
白血病とは、幹細胞などの造血系細胞が腫瘍化する疾患である。腫瘍化した造血系細胞(白血細胞)が骨髄中で大量に増殖することにより、正常の血液細胞の増殖が妨げられ、赤血球減少に伴う貧血、白血球減少に伴う感染症、血小板減少による出血などを生じる。
~東洋療法学校協会編教科書解剖学第2版より引用~
白血病で、白血球は減るの?増えるの?
白血病では上記のように「正常の血液細胞の増殖が妨げられる」ので、白血球は減少すると解釈できる。一方で、白血病では「白血細胞が大量増殖する腫瘍」ということから、白血球が増大するとも解釈できる。
つまり実際は、白血病で「白血球が増えることもあれば減ることもある」というのが答え。ただし一般的には白血病により白血球が増大することの方が多い(赤血球・血小板は減少)。
血液凝固因子欠乏・異常
- 血友病(A⇒8因子・B⇒4因子)
- フォンヴィルブランド病(フォンヴィルブランド因子がダメになる)
- DIC(DICは血液凝固因子のみならず血小板も減少する)
- 肝硬変(血液凝固因子が作れなくなる)
出血の症状
出血の症状としては以下などが挙げられる。
- 吐血(消化管からの出血)⇒胃・十二指腸潰瘍、食道静脈瘤破裂、マロリーワイス(飲食後に食道下部や噴門部の血管から出血する疾患)
- 喀血(呼吸器からの出血)⇒肺結核など
- メレナ(上部消化管出血が便中へ)⇒新生児ヘレナ、ビタミンK不足(ビタミンKは血液凝固因子を作る)
- 下血(下部消化管出血)⇒新鮮血、粘血便(例えば赤痢)。
※ちなみに上部消化管出血ではタール便(黒色便)となる(例えば胃・十二指腸潰瘍)。
- 潜血(尿・便で目に見えない出血)⇒潜血便を調べる際は、便の表面を採取しなければならない(例えば大腸癌)。
- 血尿⇒糸球体腎炎・結石
血栓
血栓とは「血管内での血液凝固」を指す。
血栓が出来やすい状態
血栓が出来やすい状態としては以下が挙げられる。
血流速度の低下
動脈瘤・静脈瘤(これらの部位で血流が停滞しやすい)
血管内皮障害
心内膜・動脈硬化
※心内膜炎は、細菌感染によって血管内皮細胞が壊される)。動脈硬化も血管内皮細胞が壊される。
血液凝縮
脱水(⇒エコノミー症候群の原因となる)・多血症(赤血球が多い疾患。逆に白血球が多い疾患としては白血病・感染症など様々。)
後述するが、白血病では血液成分(白血球・赤血球・血小板など)が減少するという特徴がある。一方で、白血球が増大することもあるので混乱しないように(どちらも正しい)。
「血流速度の低下」「血管内皮障害」「血液凝固」というキーワードを以下の例に当てはめて考えてみる。
『高血圧者が、夏場に汗を流しながら働き、夜(就寝前)に(水代わりに)アルコールをがぶ飲みして寝る』
すると以下が生じる。
- 夜は活動性低下しリラックス⇒血流量低下
- 高血圧⇒動脈硬化がベースとなっている
- 汗をかいて水分不足なところに、アルコール(利尿作用あり)でさらに水分不足に⇒脱水
上記により、夜間に血栓が出来ることがある。
※温泉に入って汗をかき、その後、水代わりにビールなど飲むのもよくない。
※アルコールなどを摂取しても良いが、それとは別に、しっかりと水分補給を心がけよう!
血栓が出来やすい状態番外編:DIC(播種性血管内凝固)
DIC(播種性血管内凝固)は「「何らかの疾患の結果として現れることがある」一方で、「何らかの疾患の原因ともなり得る。
例えば以下などの疾患の結果としてDICが生じる。
重症感染症・悪性腫瘍・組織損傷(手術・火傷など)・胎盤早期剥離・羊水塞栓・・など。
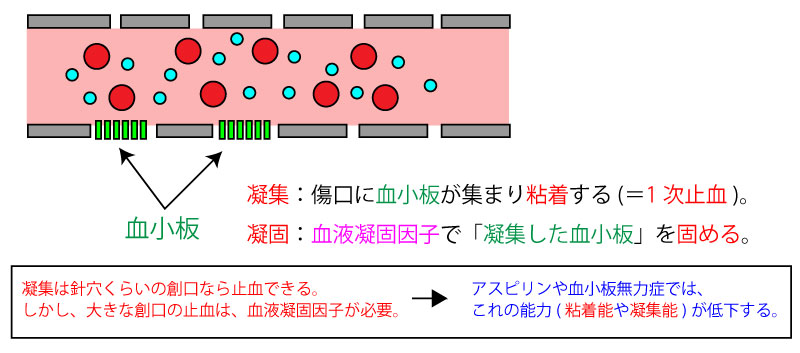
止血・凝固・線溶
- 一次止血⇒血小板によるフォンヴィルブランド因子が関与
- 二次止血⇒血液凝固因子が関与
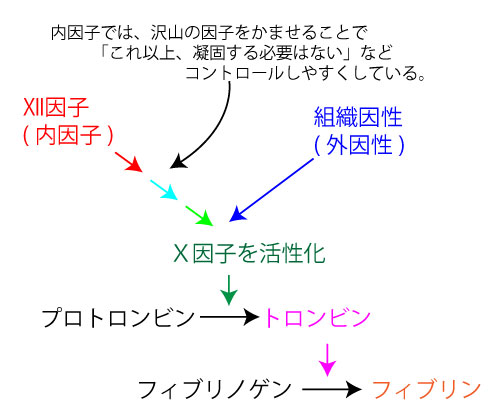
内因性は沢山の因子をかませることにより「丁度良いさじ加減での血液凝固コントロール」を可能としている。
一方で線溶に必要な溶血系はプラスミンのみでダイレクトに作用する。
凝固系が活性化すると同時に溶血系(=プラスミン)の活性化が起きる。
線溶系(=プラスミン)は、フィブリンを溶かし、血栓部の血流を再開させる。
DIC(播種性血管内凝固)では、全身に播種性の凝固が出来て、それを溶かすために溶血系が活性化する。
⇒これにより以下が生じ、出血が止まらなくなる
- 血小板減(凝固のため沢山を使うので減る)
- フィブリノゲン減少(凝固のため沢山使うので減る)※フィブリンではないので注意。
- FDP増加(溶血系が亢進しているため)←これだけ(凝固ではなく)溶血系の因果関係。
FDPとは:
FDPとは、フィブリンやフィブリノゲンの分解産物である(フィブリンネットとフィブリノゲンをプラスミンが分解した際に出来る)。
体内に血栓(=フィブリンネット)が多数でき、線溶系が亢進していることを示す。
急性前骨髄球性白血病
急性前骨髄球性白血病は、白血球細胞の中に「大量の組織因子」を持つのが特徴(組織因子については前述したイラスト参照)。「大量の組織因子」を持っているため、血管内で小さな血液凝固(=血栓)が多数できる。その結果、血液凝固に必要な血小板が足りなくなる。その結果、DICとなる。
重要な正常値:血小板数は12~40万/mm3である。
塞栓
塞栓とは「血管内に生じた異物」を指す。
原因は血栓由来が塞栓の原因として最多(例えば弁膜症・下肢の血栓からのエコノミー症候群など)。
その他、腫瘍・空気(潜水病)・脂肪(骨折によって脂肪が流れる)など。
塞栓の種類としては以下が挙げられる。
- 動脈性塞栓:左心・大動脈⇒大循環へ⇒脳・腎・脾・下肢
- 静脈性塞栓:大循環系に発生したものが、心臓経由で肺へ(⇒エコノミークラス症候群から起こる肺塞栓症)
- 奇異性塞栓:大循環⇒右心房⇒卵円孔(卵円孔開存の場合)⇒左心房(=動脈性)
梗塞
梗塞とは「血流が停止し壊死すること」を指し、原因としては原因としては「(血栓を含めた)塞栓」のほか「閉塞するもの」が挙げられる。
梗塞の種類
梗塞の種類は以下の通り。
- 虚血性(貧血性)梗塞
- 出血性梗塞
虚血性(貧血性)梗塞
- 心筋梗塞・腎梗塞⇒凝固壊死
- 脳梗塞 ⇒融解壊死
出血性梗塞
出血性梗塞としては肺梗塞が該当する。
肺は(前述した心・腎・脳と異なり)終動脈ではないため、梗塞により(虚血ではなく)出血が生じる。
※梗塞により壊死したところに血が溜まり、出血する。
肺梗塞とは「肺動脈の梗塞」を指す(気管支動静脈の梗塞ではない)。
※肺には「(肺に栄養を送る)気管支動静脈」と「(ガス交換をするための機能血管である)肺動脈」の血管二重支配を受けている。
下肢あるいは腹部の静脈の血液が固まり血栓となりそれが飛んで下大静脈、右房、右室そして肺動脈にたどり着きそこで詰まる。
肺動脈が詰まることにより右心室から肺動脈への血液の流れが停滞⇒(右心室、右房への負担増大により)右心不全につながる可能性もある。
関連記事
⇒『【違い】 「虚血性梗塞(貧血性梗塞)」と「出血性梗塞」』
二重血管支配を受ける臓器については以下の記事で解説している。
ショック
ショックとは「急激な末梢循環障害で全身臓器の酸素供給不足が生じた状態」を指す。
症状
ショックの症状としては以下などが挙げられる。
- 意識レベルの低下
- 血圧の低下(血圧は血流量・心のポンプ機能・血管の硬さが関与する)
- 尿量の低下(腎血流量低下により起こる)。
- 蒼白
- 体温低下(エンドトキシンショックは例外として発熱⇒暖性ショックが起こる)
- チアノーゼ(全身への酸素供給不足により)
- 冷や汗(血液不足によるショックでは、交感神経↑により起こる)
ショックが腎臓に与える影響
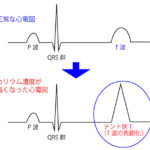
ショックでは腎臓への酸素供給不足により尿量が減少する。また、高カリウム血症・(水素イオン↑・尿酸↑により)アシドーシスになる。
ショックでは血圧↓と交感神経↑が起こる!
何となく「血圧↑+交感神経↑」と「血圧↓+副交感神経↑」がセットなイメージはないだろうか?しかしショック(特に虚血性・心原性)では、「血圧↓+交感神経↑」がセットで起こることが多い。
まずショックでは、血圧上昇に重要な要素である「血液量」が不足していたり、「心臓のポンプ機能」が障害されていることが多く、そのため血圧低下が一般的。
更に血液不足(が原因なショック)ではケースでは交感神経の興奮「冷や汗(実際には汗というより体表が湿っている程度だが)」も生じる。
上記のから「交感神経↑と血圧↓」がセットで起こることが多い
ショックの種類
ショックには以下の種類がある。
- 虚血性ショック
- 心原性ショック
- 神経原ショック
- アナフィラキシーショック
- エンドトキシンショック(敗血症性ショック)
虚血性ショック
虚血性ショックは「出血」と「血漿量減少」に起因するものに分かれる。
出血
出血によるショックは、外傷・消化管出血が該当。
上記は「ヘモグロビン量」と「血液量」の両方が低下する。
血漿量減少
血漿量減少によるショックは、熱傷・腹膜炎・コレラが該当。
上記は「ヘモグロビン量」は変化なし。血漿量低下により「血液量」は低下する。
「コレラによる下痢」や「熱傷・腹膜炎などで血管⇒間質へ水分移動」により血漿量低下が起こる。
※水分移動は、後述する「浮腫」も参照。
例:消化管出血によるショック
ヘモグロビン酸素運搬能を有しており、男性12~15万・女性13~16万g/dlである。
↓
そして例えば、消化管出血により急性にヘモグロビンが7万g/dlになると、(酸素運搬能低下により全身へ酸素が供給されなくなるため)息切れが生じたり、動けなくなったりする。
↓
したがって、急性出血が生じた場合は、直ちに輸血が必要(これにより酸素運搬能を回復することが重要)!
胃癌も消化管出血を認めるが、「急性に出血が生じることによる弊害(=ショック)」という点だけにフォーカスすると胃潰瘍の方が質が悪い。
心原性ショック
心原性ショックは「心不全」と「左室流入障害」に起因するものに分かれる。
心不全
心不全によるショックには心筋梗塞・心筋症が挙げらる。
上記はポンプ失調(心臓が収縮できない)に起因するショックである。
左室流入障害
左室流入障害によるショックは、心タンポナーゼによる心筋の拡張不全により生じる。
また、肺梗塞で左室の血液充満不全により生じる。
心臓に流入するためには心筋が(収縮後に)拡張することが必要。なので、心筋の拡張不全(心タンポナーゼ)が生じていると、血液が十分に流入できない。
また、肺梗塞(肺動脈の梗塞)では心臓へ流入する血液量が減少する(心臓に血液が充満しない)。
心タンポナーゼ・肺塞栓ともに「心筋(心臓の収縮力)は正常」というのがポイント。
神経原ショック
神経原ショックは「一部の血流が過剰になることで、本来流れるべき部分への血流が不十分になることにより生じるショック」である。
神経原ショックは「血管迷走神経反射によるショック」や「脊髄損傷によるショック」が挙げられる。
血管迷走神経反射によるショック
「血管迷走神経反射によるショック」の機序は以下の通り。
「激しい痛み」や「精神感動」で血管迷走神経反射(=副交感神経優位)が生じる。
↓
末梢血管拡張→血圧低下(→立ちくらみ・失神)
※採血したときにフ―ッと意識が遠のくのは、副交感神経亢進・末梢血流増大により、脳など中枢へ血液が不足すること(血圧低下)により生じる。
脊髄損傷
「脊髄損傷によるショック」の機序は以下の通り。
アナフィラキシーショック
アナフィラキシーショックに起因する抗体としては以下などが挙げられる。
- ハチ毒などの毒素
- 食物アレルギー
- 毒物など
・・・・・など。
これらアレルゲンに対するIgE抗体を自身が持っていると、アレルギーが生じる。
※ヒスタミンは肥満細胞や好塩基球に含まれる。
アナフィラキシーショックの機序
抗体・IgEの反応⇒ヒスタミン遊離(ヒスタミンは炎症反応を起こす)⇒末梢血管拡張⇒血圧低下
症状
- 咽頭浮腫(咽頭浮腫は全身症状の中で「声がかすれる」ので発見しやすい症状)
- 呼吸困難
- 胃腸症状(例えば下痢など)
+頻脈(重篤となると徐脈)
アレルギーだと感じたら、上記をチェックしてみよう!
エンドトキシンショック(敗血症性ショック)
エンドトキシンショックは「(グラム陰性桿菌の内毒素である)エンドトキシンが体内で炎症を起こすショック」である。
内毒素とは、グラム陰性菌の細胞壁の成分であり積極的には分泌されない毒素を指す。エンドトキシン とも呼ぶ。
~ウィキペディアより引用~
※例えば緑膿菌の内毒素が有名
エンドトキシンショックは、全身性炎症症候群(SIRS)が生じるので、敗血症ショックとも呼ばれる。
全身性炎症症候群(SIRS)
SIRSは侵襲(細胞,組織を損傷する内因的および外因的刺激)の種類にかかわらず,サイトカインを中心とした免疫-炎症反応による非特異的な全身生体反応を把握するための臨床概念を指す。敗血症とは感染症に起因するSIRSと定義されている。
~日本救急医学会より引用~
敗血症
敗血症とは、血液中に菌(主にエンドトキシン)が入って炎症作用を示すものを指す。
SIRSの症状は以下となる。
エンドトキシンショックは熱が特徴的なため、暖性ショックとも呼ばれる。
エンドトキシンショックは(視床下部の温熱中枢の)セットポイントを上げるのが特徴!
生体はセットポイントに体温を追いつかせるために放熱を抑制し、熱産生を促進する。
例えば、平熱36°を37°⇒38°に上昇させること。
浮腫
浮腫とは「間質での水分貯留」を指す。
要因
浮腫が生じやすい要因としては以下が挙げられる。
- 毛細血管内圧の上昇
- 血漿膠質浸透圧の低下
- 毛細血管浸透圧の亢進
- リンパ流障害
浮腫の機序
ここでは「通常の組織液代謝」と「代謝が阻害された状態(=浮腫)」を記載していく。
通常の組織液代謝
血管から外へ出て細胞に入った糖は、エネルギーとして使用される。
↓
細胞がブドウ糖をエネルギーとして使用したら、水・二酸化炭素が出来る。
↓
水は間質液(または組織液)になる。
↓
通常であれば、間質液はリンパ管・血管に吸収されるため浮腫は起きない。
代謝が阻害された状態
間質の水は、リンパ管・血管に吸収されるため浮腫は起きない。
しかし、以下の要因により組織液の吸収が阻害されると浮腫が生じる。
- 血漿タンパク低下(=血漿膠質浸透圧の低下)
- 毛細血管内圧上昇(心不全などによる血圧上昇で、水が血管外へ漏れ出る)
- 毛細血管透過性亢進(炎症などで水が漏れる・血漿タンパクも漏れる)
- リンパ流障害
タンパク質は水分を血管内に引き入れるのに重要!
「濃度が高い水」と「濃度が低い水」の間に半透膜の敷居を設けた際、「水が移動することで濃度を一定にする作用」が働く。
そして血管内のタンパク質(アルブミン)は「血管内の水分濃度を高め、水を血管内に移動させる働き」がある。
従って血漿タンパクが(腎機能・肝機能低下などで)減少すると、血管内へ水分吸い上げ機能低下により、浮腫が生じる。
また「通常の血管」では血管外にタンパク質が漏出することは無いのだが、炎症などで血管の透過性が亢進すると、(たんぱく質が血管外にも存在するため)血管内外の濃度差が減少し、浮腫が生じる。
浮腫の分類
浮腫は「全身浮腫」と「局所浮腫」に分類される。
全身性浮腫
全身性浮腫としては以下が挙げられる。
- 心臓性浮腫:静脈圧上昇(⇒毛細血管内圧上昇につながる)
- 腎臓性浮腫:ネフローゼ・糸球体腎炎でタンパク尿排出(=低タンパク血漿)⇒膠質浸透圧の低下
- 肝臓性浮腫:肝臓でのタンパク合成能低下により低タンパク血漿⇒膠質浸透圧の低下
局所性浮腫
局所性浮腫としては以下が挙げられる。
- リンパ管の閉塞⇒フィラリア・腫瘍
- 炎症性 ⇒熱傷・創傷による炎症反応により毛細血管内圧亢進
脱水
脱水とは「水分や電解質などの体液量が不足した状態」を指す。
体液維持のシステム
通常は、体液が減少すると以下の機序が働き、水の再吸収が促進される。
(水分が減ると相対的に)ナトリウム濃度が上昇⇒口渇中枢(視床下部の浸透圧受容体)が反応⇒①抗利尿ホルモン(ADH)を分泌⇒水再吸収促進
⇒②口渇感が大脳皮質を刺激し、飲食行動が起こる(自然と水分が欲しくなる)
高齢者が水分を欲しがらない理由
高齢者の中には「水分を欲しがらない人」がおり、医療従事者や家族を困らせる場合がある。
そんな高齢者が水分を欲しがらない理由としては「口渇中枢機能の減退」が考えられる。つまりは「実際には水分が必要な状態であっても喉の渇きが感じにくくなっている」のだ。
高齢者の中には『「エアコンが嫌いだ」と真夏に汗だくになりながら室内で過ごし熱中症になる人』がいる。
彼らに水分補給を促しても「別に喉が渇いて伊那から欲しくない」との言葉が返ってくることがあり、そのような方には「口渇中枢に頼ることなく、(喉が渇かなくとも)自発的に摂取してもらうこと」が大切となる。
また、高齢者が脱水を生じやすい要因としては以下も挙げられる。
筋肉(水分の貯留に適している)の量が少ないため、若年者よりも容易に脱水を起こしてしまう。
頻尿傾向となり「頻回にトイレに行くこと」や「尿漏れ・尿失禁」を嫌がり、喉が渇いても水分摂取を我慢する。
※筋肉量が少ないことから、(一気に水分を補給しても体内に溜め込むことが出来ないので)小まめな水分補給が大切となる。
※真夏に食欲が低下すると、それだけ「食事から摂取できる水分」が少なくなるので、その分多めに水分補給をする必要がある。
脱水の分類
脱水は「一次脱水」と「二次脱水」に分類出来る。
- 一次脱水(高浸透圧症):Na濃度は上昇・口渇感は強い
- 二次脱水(低浸透圧症):塩類の喪失 ・口渇感は弱い
二次脱水は嘔吐・下痢・高発汗時に「水のみ補給すること(Naを補給しないこと)」で生じやすい。
真夏の熱中症対策には「単なる水」ではなく「(Naなどの電解質も含んだ)スポーツ飲料が望ましい」と言われる所以である。